Иммунотерапия рака
| Иммунотерапия рака | |
|---|---|
 Пептидный эпитоп антигена CD20, связанный с ритуксимабом участка FAB Пептидный эпитоп антигена CD20, связанный с ритуксимабом участка FAB |
Иммунотерапия рака (иногда называемая иммуноонкологией) – это искусственная стимуляция иммунной системы для лечения рака, помогающая иммунной системе естественным путём бороться с болезнью. Это программа фундаментальных исследований в области иммунологии рака и развивающейся специализации онкологии.
Иммунотерапия рака заключается в том, чтобы антитела белков иммунной системы могли обнаружить и связываться с молекулами, находящимися на поверхности опухолевых антигенов раковых клеток. Опухолевыми антигенами часто являются белки или другие макромолекулы (например, углеводы). Нормальные антитела связываются со внешними патогенами, но модифицированные иммунотерапевтические антитела связываются с опухолевыми антигенами, которые маркируются и идентифицируются как опухолевые клетки, для подавления или уничтожения иммунной системой.
В 2018 году американский иммунолог Джеймс Эллисон и японский иммунолог Тасуку Хондзё получили Нобелевскую премию по физиологии и медицине за открытие терапии рака путём ингибирования негативной иммунной регуляции.[1]
История
Первые свидетельства иммунотерапии рака появились в Иберийском папирусе (1550 г. до н. э.): Египетский фараон Имхотеп (2600 г. до н. э.) использовал припарки с последующим разрезом для лечения опухоли; что облегчало развитие инфекции в нужном месте и вызвало регрессию опухоли.[2] «В течение 17-го и 18-го веков различные формы иммунотерапии при раке получили широкое распространение... В XVIII и XIX веках для лечения рака использовались септические повязки, закрывающие язвенные опухоли. Хирургические раны оставляли открытыми, чтобы облегчить развитие инфекции, а гнойные язвы создавались намеренно... Один из наиболее известных эффектов микроорганизмов на...рак был зарегистрирован в 1891 году, когда американский хирург Уильям Коли привил пациентам с неоперабельными опухолями Streptococcus pyogenes."[2] "Коли тщательно изучил литературу, доступную в то время, и обнаружил 38 сообщений о раковых пациентах со случайной или ятрогенной лихорадочной рожей. У 12 пациентов саркома или карцинома полностью исчезла; а состояние других значительно улучшилось. Коли решил попробовать ятрогенную рожу в качестве терапии..."[3]" Коли разработал токсин, который содержал тепловыделяющие бактерии Streptococcus pyogenes и Serratia marcescens. До 1963 года это лечение использовалось для лечения саркомы".[2] "Коли ввёл более 1000 раковым больным бактерии или их продукты".[4] 51,9% пациентов [Коли] с неоперабельными саркомами мягких тканей показали полную регрессию опухоли и прожили на 5 лет дольше, а 21,2% пациентов не имели клинических признаков опухоли по крайней мере через 20 лет после этого лечения.…" [2]
Категории
Иммунотерапия может быть разделена на активную или пассивную. Активная иммунотерапия специфически нацелена на опухолевые клетки через иммунную систему. Например, вакцины против рака и CAR-T-клетки, а также таргетная терапия антителами. Напротив, пассивная иммунотерапия не нацелена непосредственно на опухолевые клетки, но усиливает способность иммунной системы их атаковать. К примеру, ингибиторы контрольных точек и цитокины.
Активная клеточная терапия направлена на уничтожение раковых клеток путём распознавания различных маркеров, известных как антигены. В вакцинах против рака цель состоит в том, чтобы сгенерировать иммунный ответ на эти антигены с помощью вакцины. В настоящее время одобрена только одна вакцина (sipuleucel-T для лечения рака предстательной железы). В клеточно-опосредованной терапии, такой как CAR-T-клеточная терапия, иммунные клетки извлекаются из пациента генетически модифицируются для распознавания опухолеспецифических антигенов и возвращаются пациенту. Типы клеток, которые могут быть использованы таким образом, - это естественные киллеры (NK), лимфокин-активированные киллеры, цитотоксические Т-лимфоциты и дендритные клетки. Наконец, могут быть разработаны специфические антитела, которые распознают опухолевые клетки и нацеливают их на уничтожение иммунной системой. Примеры таких антител включают ритуксимаб (нацеленный на CD-20), трастузумаб (нацеленный на HER-2) и цетуксимаб (нацеленный на EGFR).
Пассивная терапия антителами направлена на повышение активности иммунной системы без целенаправленного воздействия на опухолевые клетки. Например, цитокины непосредственно стимулируют иммунную систему и повышают иммунную активность. Ингибиторы контрольных точек нацелены на белки (иммунные контрольные точки), которые обычно ослабляют иммунный ответ. Это повышает способность иммунной системы атаковать опухолевые клетки. В настоящее время проводятся исследования по выявлению новых потенциальных мишеней для усиления иммунной функции. Одобренные ингибиторы контрольных точек включают такие антитела, как ипилимумаб, ипилимумаб и пембролизумаб.
Клеточная иммунотерапия
Терапия дендритными клетками

Терапия дендритными клетками вызывает противоопухолевый ответ, заставляя их показывать опухолевые антигены лимфоцитам, что активирует последних, заставляя их убивать другие клетки, которые проявляют антиген. Дендритные клетки – это антигенпрезентирующие клетки (АПК) иммунной системы млекопитающих.[5] При лечении рака они помогают нацеливаться на опухолевые антигены.[6] Единственной одобренной терапией клеточного рака, основанной на дендритных клетках, является sipuleucel-T.
Одним из способов индуцирования дендритных клеток к представлению опухолевых антигенов является вакцинация аутологичными опухолевыми лизатами[7] или короткими пептидами (небольшие части белка, соответствующие белковым антигенам на раковых клетках). Эти пептиды часто вводят в сочетании с адъювантами (высокоиммуногеннымивеществами) для усиления иммунных и противоопухолевых реакций. Другие адъюванты включают белки или другие химические вещества, которые привлекают и/или усиливают дендритные клетки, такие как гранулоцитарно-макрофагальный колониестимулирующий фактор (GM-CSF). Наиболее распространённым источником антигенов, используемых для вакцинации дендритных клеток при глиобластоме (ГБМ) как агрессивной опухоли головного мозга, были лизат цельной опухоли, РНК ЦМВ-антигена и ассоциированные с опухолью пептиды, такие как EGFRvIII.[8]
Дендритные клетки также могут быть активны in vivo, заставляя опухолевые клетки экспрессировать GM-CSF. Это может быть достигнуто либо путём генной инженерии опухолевых клеток для получения GM-CSF, либо путём заражения опухолевых клеток онколитическим вирусом, экспрессирующим GM-CSF.
Другая стратегия состоит в том, чтобы удалить дендритные клетки из крови пациента и приумножить их вне организма. Дендритные клетки усиливаются в присутствии опухолевых антигенов, которые могут представлять собой один опухолеспецифический пептид/белок или лизат опухолевых клеток (раствор разрушенных опухолевых клеток). Эти клетки (с дополнительными адъювантами) инфузируются и провоцируют иммунный ответ.
Терапия дендритными клетками включает использование антител, которые связываются с рецепторами на поверхности дендритных клеток. Антигены могут быть добавлены к антителу и могут индуцировать созревание дендритных клеток и обеспечивать иммунитет к опухоли. В качестве мишеней для антител использовались рецепторы дендритных клеток, такие как TLR3, TLR7, TLR8 или CD40.[6] Интерфейс дендритных клеток и NK-клеток также играет важную роль в иммунотерапии. Разработка новых стратегий вакцинации на основе дендритных клеток должна также охватывать стимулирующую NK-клетки потенцию. Крайне важно систематически мониторить то, какой результат оказывают естественные киллеры в противоопухолевых клинических испытаниях.
Одобренные препараты
Sipuleucel-T (Provenge) был одобрен для лечения бессимптомного или с минимальными симптомами метастатического кастрационно-резистентного рака предстательной железы в 2010 году. Лечение заключается в удалении антигенпрезентирующих клеток из крови методом лейкафереза и выращивании их с помощью гибридного белка PA2024, полученного из GM-CSF и простатспецифической простатической кислой фосфатазы (PAP) и реинфузии. Этот процесс повторяется три раза.[9][10][11][12]
Терапия CAR-T-клетками
Предпосылкой иммунотерапии CAR-T является модификация Т-клеток для распознавания раковых клеток с целью более эффективного нацеливания и уничтожения их. Учёные собирают Т-клетки у людей, генетически изменяют их, чтобы добавить химерный антигенный рецептор (CAR), который специфически распознаёт опухолевые клетки, а затем вводят полученные CAR-Т-клетки пациентам, чтобы атаковать их опухоли.
Одобренные препараты
Тисагенлеклеусел (Kymriah) – это химерный рецептор антигена (CAR-Т) терапии, был одобрен FDA в 2017 году для лечения острого лимфобластного лейкоза (ALL).[13] Это лечение удаляет CD19-позитивные клетки (В-клетки) из организма (включая больные и нормальные клетки, продуцирующие антитела).
Аксикабтаген цилолеусел (Yescarta) – ещё одна терапия CAR-T, одобренная в 2017 году для лечения острого лимфобластного лейкоза (DLBCL).[14]
Терапия антителами

Антитела являются ключевым компонентом адаптивного иммунного ответа, играя центральную роль как в распознавании чужеродных антигенов, так и в стимулировании иммунного ответа. Антитела представляют собой Y-образные белки, продуцируемые некоторыми B-лимфоцитами, и состоят из двух областей: антигенсвязывающего фрагмента (Fab), который связывается с антигенами, и области кристаллизации фрагмента (Fc), которая взаимодействует с так называемыми Fc-рецепторами экспрессируемыми на поверхности различных типов иммунных клеток, включая макрофаги, нейтрофилы, и NK-клетки. Многие иммунотерапевтические схемы включают антитела. Технология моноклональных антител проектирует и генерирует антитела против специфических антигенов, таких как те, которые присутствуют на поверхности опухоли. Эти антитела чувствительны к антигенам опухоли, поэтому могут быть введены в опухоль.
Типы антител
Коньюгация
В лечении рака используются два типа препаратов:[15]
- Голые моноклональные антитела – это антитела без добавленных элементов. Большинство методов лечения антителами используют этот тип антител.
- Конъюгированные моноклональные антитела присоединяются к другой молекуле, которая либо цитотоксична, либо радиоактивна. Токсичные химические вещества обычно используются в качестве химиотерапевтических препаратов, но могут использоваться и другие токсины. Антитело связывается со специфическими антигенами на поверхности раковых клеток, направляя терапию на опухоль. Антитела, связанные с радиоактивными соединениями, называются радиоактивно мечеными. Химиомаркированные или иммунотоксиновые антитела маркируются химиотерапевтическими молекулами или токсинами соответственно.[16] Исследования также продемонстрировали конъюгацию агониста TLR с противоопухолевым моноклональным антителом.[17]
Области Fc
Способность Fc связывать Fc-рецепторы важна, потому что она позволяет антителам усиливать иммунную систему. Области Fc разнообразны: они существуют в многочисленных подтипах и могут быть дополнительно модифицированы, например, с добавлением сахаров в процессе, называемом гликозилированием. Перемены в области Fc могут изменить способность антитела вовлекать Fc-рецепторы и, как следствие, определять тип иммунного ответа, который запускает антитело.[18] Например, блокаторы иммунных контрольных точек, нацеленные на PD-1, представляют собой антитела, предназначенные для связывания PD-1, экспрессируемого Т-клетками, и реактивации этих клеток для устранения опухолей.[19] Анти-PD-1 препараты содержат не только Fab-область, которая связывает PD-1, но и Fc-область. Экспериментальная работа показывает, что Fc-порция препаратов иммунотерапии рака может влиять на исход лечения. Например, Анти-PD-1 препараты с Fc-областями, которые связывают ингибиторные Fc-рецепторы, могут иметь сниженную терапевтическую эффективность.[20] Визуализирующие исследования также показали, что Fc-область Анти-PD-1 препаратов может связывать Fc-рецепторы, экспрессируемые опухоль-ассоциированными макрофагами. Этот процесс удаляет лекарства от их предполагаемых целей (т. е. Молекулы PD-1 экспрессируются на поверхности Т-клеток) и ограничивает терапевтическую эффективность.[21] Кроме того, антитела, нацеленные на Ко-стимулирующий белок CD40, требуют взаимодействия с селективными Fc-рецепторами для оптимальной терапевтической эффективности.[22] Вместе эти исследования подчёркивают важность статуса Fc в стратегиях таргетирования иммунных контрольных точек на основе антител.
Человеческие/нечеловеческие антитела
Антитела могут поступать из различных источников, включая клетки человека, мышей и их комбинацию (химерные антитела). Различные источники антител могут провоцировать различные виды иммунных реакций. Например, иммунная система человека может распознавать мышиные антитела (также известные как крысиные антитела) и вызывать иммунный ответ против них. Это может снизить эффективность антител в качестве лечения и вызвать иммунную реакцию. Химерные антитела пытаются снизить иммуногенность мышиных антител путём замены части антитела соответствующим человеческим аналогом. Гуманизированные антитела почти полностью являются человеческими; комплементарность, определяющая области вариабельных областей получается только из мышей. Человеческие антитела получаются с использованием немодифицированной человеческой ДНК.[16]
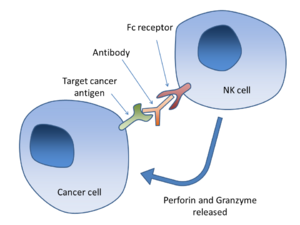
Механизм действия
Антителозависимая клеточно-опосредованная цитотоксичность (ADCC)
Антителозависимая клеточная цитотоксичность (ADCC) требует, чтобы антитела связывались с поверхностью клеток-мишеней. Антитела формируются из области связывания (Fab) и области Fc, которые могут быть обнаружены клетками иммунной системы через их поверхностные рецепторы Fc. Fc-рецепторы находятся на многих клетках иммунной системы, включая NK-клетки. Когда NK-клетки сталкиваются с клетками, покрытыми антителами, Fc-области последних взаимодействуют с их Fc-рецепторами, высвобождая перфорин и гранзим В, чтобы убить опухолевую клетку. Например, Ритуксимаб, Офатумумаб, Элотузумаб и Алемтузумаб. Разрабатываемые антитела имеют изменённые области Fc, которые имеют более высокое сродство к определённому типу Fc-рецептора, FcyRIIIA, что может значительно повысить эффективность.[23][24]
Активация комплемента
Система комплемента включает в себя белки крови, которые могут вызвать гибель клеток после того, как антитело связывается с клеточной поверхностью (классический путь активации системы комплемента, один из способов активации комплемента). Как правило, система имеет дело с чужеродными патогенами, но может быть усилена терапевтическими антителами при раке. Это можно сделать, если антитело химерное, гуманизированное или человеческое; до тех пор, пока оно содержит область IgG1 Fc. Комплемент может привести к гибели клеток путём усиления мембраноатакующего комплекса, известного как комплементзависимая цитотоксичность; усиление антителозависимой клеточно-опосредованной цитотоксичности; и CR3- зависимой клеточной цитотоксичности. Комплементзависимая цитотоксичность возникает, когда антитела связываются с поверхностью раковой клетки, комплекс С1 связывается с этими антителами, и впоследствии в клеточной мембране рака образуются белковые поры.[25]
Блокирование
Антитела также могут функционировать, связываясь с белками и физически блокируя их взаимодействие с другими белками. Ингибиторы контрольных точек (CTLA-4, PD-1 и PD-L1) действуют по этому механизму. Короче говоря, ингибиторы контрольных точек - это белки, которые обычно помогают замедлить иммунные реакции и предотвратить атаку иммунной системы на нормальные клетки. Ингибиторы контрольных точек связывают эти белки и препятствуют их нормальному функционированию, что повышает активность иммунной системы. Примеры включают дурвалумаб, ипилимумаб, ниволумаб и пембролизумаб.
Одобренные FDA антитела
| Антитело | Бренд | Тип | Цель | Дата одобрения | Одобренное лечение |
|---|---|---|---|---|---|
| Алемтузумаб | Campath | гуманизированный | CD52 | 2001 | Т-лимфоцитный хронический лимфолейкоз (CLL)[27] |
| Атезолизумаб | Tecentriq | гуманизированный | PD-L1 | 2016 | рак мочевого пузыря[28] |
| Авелумаб | Bavencio | человеческий | PD-L1 | 2017 | метастатическая карцинома Меркеля[29] |
| Ипилимумаб | Yervoy | человеческий | CTLA4 | 2011 | метастатическая меланома[30] |
| Элотузумаб | Empliciti | гуманизированный | SLAMF7 | 2015 | множественная миелома [31] |
| Офатумумаб | Arzerra | человеческий | CD20 | 2009 | рефракторный хронический миеломоноцитарный лейкоз[32] |
| Ниволумаб | Opdivo | человеческий | PD-1 | 2014 | нерезектабельная или метастатическая меланома, плоскоклеточный немелкоклеточный рак лёгких, почечно-клеточный рак, колоректальный рак, гепатоцеллюлярная карцинома, классическая лимфома Ходжкина[33][34] |
| Пембролизумаб | Keytruda | человеческий | PD-1 | 2014 | нерезектабельная или метастатическая меланома, плоскоклеточный немелкоклеточный рак лёгких (NSCLC),[35] лимфогранулематоз,[36] карцинома Меркеля (MCC),[37] диффузная В-крупноклеточная лимфома (PMBCL),[38] рак желудка, рак шейки матки[39] |
| Ритуксимаб | Rituxan, Mabthera | химический | CD20 | 1997 | неходжкинские лимфомы[40] |
| Дурвалумаб | Imfinzi | человеческий | PD-L1 | 2017 | рак мочевого пузыря,[41]немелкоклеточный рак лёгких[42] |
Алемтузумаб
Алемтузумаб (Campath-1H) – это анти-CD52 гуманизированное моноклональное антитело IgG1, предназначенное для лечения флударабин-рефрактерного хронического лимфолейкоза (CLL), кожной Т-клеточной лимфомы, периферической Т-клеточной лимфомы и Т-клеточного пролимфоцитарного лейкоза. CD52 обнаруживается на >95% лимфоцитов периферической крови (как Т-клеток, так и В-клеток) и моноцитов, но его функция в лимфоцитах неизвестна. Он связывается с CD52 и инициирует его цитотоксический эффект с помощью механизмов фиксации комплемента и ADCC. Из-за антител-мишеней (клеток иммунной системы) распространёнными осложнениями терапии алемтузумабом являются инфекция, токсичность и миелосупрессия.[43][44][45]
Дурвалумаб
Дурвалумаб (Imfinzi) – это моноклональное антитело к человеческому иммуноглобулину G1 kappa (IgG1k), которое блокирует взаимодействие запрограммированного лиганда клеточной смерти 1 (PD-L1) с молекулами PD-1 и CD80 (B7.1). Дурвалумаб одобрен для лечения пациентов с местнораспространенным или метастатическим уротелиальным раком, у которых:
- есть прогрессирование заболевания во время или после платиносодержащей химиотерапии.
- есть прогрессирование заболевания в течение 12 месяцев неоадъювантного или адъювантного лечения платиносодержащей химиотерапией.
16 февраля 2018 года Управление по контролю за продуктами и лекарствами одобрило применение дурвалумаба у пациентов с нерезектабельным немелкоклеточным раком лёгкого III стадии (NSCLC), заболевание которых не прогрессировало после одновременной химиотерапии на основе платины и лучевой терапии.[46]
Ипилимумаб
Ипилимумаб (Yervoy) - это человеческое антитело IgG1, связывающее поверхностный белок CTLA4. В нормальной физиологии Т-клетки активируются двумя сигналами: Т-клеточный рецептором, связывающимся с антиген-MHC-комплексом, и Т-клеточным поверхностным рецептором CD28, связывающимся с белками CD80 или CD86. CTLA 4 связывается с CD80 или CD86, предотвращая связывание CD28 с этими поверхностными белками и, следовательно, отрицательно регулирует активацию Т-клеток. [47][48][49][50]
Активные цитотоксические Т-лимфоциты необходимы иммунной системе для атаки клеток меланомы. Обычно ингибируемые активные специфичные для меланомы цитотоксические Т-клетки могут вызывать эффективный противоопухолевый ответ. Ипилимумаб может вызывать сдвиг соотношения регуляторных Т-клеток к цитотоксическим Т-клеткам для усиления противоопухолевого ответа. Регуляторные Т-клетки ингибируют другие Т-клетки, что может принести пользу в отношении опухоли.[47][48][49][50]
Ниволумаб
Ниволумаб – это человеческое антитело IgG4, которое предотвращает инактивацию Т-клеток, блокируя связывание запрограммированного лиганда 1 клеточной смерти 1 или запрограммированного лиганда 2 клеточной смерти 1 (PD-L1 или PD-L2), белка, экспрессируемого раковыми клетками, с PD-1, белком, обнаруженным на поверхности активированных Т-клеток.[51][52] Ниволумаб используется при прогрессирующей меланоме, метастатическом почечно-клеточном раке, прогрессирующем раке лёгких, прогрессирующем раке головы и шеи, а также лимфоме Ходжкина.[53]
Офатумумаб
Офатумумаб – это человеческое антитело IgG1 второго поколения, которое связывается с CD20. Он используется при лечении хронического лимфолейкоза (CLL), поскольку опухолевые клетки CLL обычно являются CD20-экспрессирующими В-клетками. В отличие от ритуксимаба, который связывается с большой петлёй белка CD20, офатумумаб связывается с отдельной маленькой петлёй. Это может объяснить их различные характеристики. По сравнению с ритуксимабом офатумумаб индуцирует комплементзависимую цитотоксичность в более низкой дозе при меньшей иммуногенности.[54][55]
Пембролизумаб
С 2019 года пембролизумаб, который блокирует PD-1, запрограммированный белок клеточной смерти 1, используется путём внутривенной инфузии для лечения неоперабельной или метастатической меланомы, метастатического немелкоклеточного рака лёгкого (NSCLC) в определённых ситуациях, в качестве второй линии лечения плоскоклеточного рака головы и шеи (HNSCC), после химиотерапии на основе платины, а также для лечения взрослых и педиатрических пациентов с рефрактерным классическим лимфогранулематозом (cHL).[56][57] Он также показан некоторым пациентам с уротелиальной карциномой, раком желудка и раком шейки матки.[58]
Ритуксимаб
Ритуксимаб - химерное моноклональное IgG1 -антитело, специфичное к CD20, разработанное из родительского антитела ибритумомаба. Как и в случае с ибритумомабом, ритуксимаб нацелен на CD20, что делает его эффективным при лечении некоторых злокачественных опухолей В-клеток. К ним относятся агрессивные и вялые лимфомы, такие как диффузная В-крупноклеточная лимфома, фолликулярная лимфома, а также лейкозы, такие как В-клеточный хронический лимфолейкоз. Хотя функция CD20 относительно неизвестна, CD20 может быть кальциевым каналом, участвующим в активации В-клеток. Способ действия антител заключается в основном в индукции ADCC и комплемент-опосредованной цитотоксичности. Другие механизмы включают апоптоз и остановку клеточного роста. Ритуксимаб также повышает чувствительность раковых В-клеток к химиотерапии.[59][60][61][62][63]
Цитокиновая терапия
Цитокины – это белки, продуцируемые многими типами клеток, присутствующих в опухоли. Они могут модулировать иммунные реакции. Опухоль часто использует их, чтобы разрастись и уменьшить иммунный ответ. Эти иммуномодулирующие эффекты позволяют использовать их в качестве лекарств для провоцирования иммунного ответа. Обычно используются цитокин-интерфероны и интерлейкины.[64]
Интерлейкин-2 и интерферон-α – это цитокины, белки, которых регулируют и координируют поведение иммунной системы. Они обладают способностью усиливать противоопухолевую активность и поэтому могут использоваться в качестве пассивного лечения рака. Интерферон-α используется при лечении волосатоклеточного лейкоза, связанной со СПИДом саркомы Капоши, фолликулярной лимфомы, хронического миелолейкоза и злокачественной меланомы. Интерлейкин-2 применяется при лечении злокачественной меланомы и почечно-клеточного рака.
Интерферон
Интерфероны вырабатываются иммунной системой. Они обычно участвуют в противовирусной реакции, но также имеют применение при раке. Они делятся на три группы: тип I (IFNα и IFNβ), тип II (IFNγ) и тип III (IFNλ). IFNα был одобрен для использования при волосатоклеточном лейкозе, связанной со СПИДом саркоме Капоши, фолликулярной лимфоме, хроническом миелоидном лейкозе и меланоме. I и II тип ИФН были широко исследованы, и хотя оба типа способствуют противоопухолевым действиям иммунной системы, клинически эффективными оказались только ИФН I типа I. IFNλ хорошо проявил себя в качестве антитумора на моделях животных .[65][66]
В отличие от ИФН I типа, интерферон гамма ещё не был одобрен для лечения любого рака. Однако улучшение выживаемости наблюдалось при введении интерферона гамма пациентам с раком мочевого пузыря и меланомой. Наиболее многообещающий результат был достигнут у пациенток со 2-й и 3-й стадиями рака яичников. Исследование ИФН-гамма в раковых клетках in vitro является более обширным, и результаты указывают на антипролиферативную активность ИФН-гамма, приводящую к ингибированию роста или гибели клеток, как правило, индуцируемой апоптозом, но иногда и аутофагией.[67]
Интерлейкин
Интерлейкины оказывают огромное влияние на иммунную систему. Интерлейкин-2 применяется при лечении злокачественной меланомы и почечно-клеточного рака. При нормальной физиологии он стимулирует как эффекторные Т-клетки, так и Т-регуляторные клетки, но точный механизм его действия неизвестен.[64][68]
Комбинированная иммунотерапия
Сочетание различных иммунотерапевтических препаратов, таких как ингибиторы PD1 и CTLA 4, может усилить противоопухолевый ответ, приводящий к длительным ответам. [69][70]
Сочетание абляционной терапии опухолей с иммунотерапией усиливает иммуностимулирующий ответ и оказывает синергетический эффект при лечении метастатического рака.[71]
Сочетание контрольных точек иммунотерапии с фармацевтическими препаратами имеет потенциал для улучшения ответа, и такие комбинированные методы лечения являются высоко изученной областью клинических исследований.[72] Иммуностимулирующие препараты, такие как ингибиторы CSF-1R и агонисты TLR, были особенно эффективны в этой ситуации.[73][74]
Полисахарид-К
Министерство здравоохранения, труда и благосостояния Японии одобрило использование полисахарида-к, выделенного из гриба Coriolus versicolor, в 1980-х годах для стимуляции иммунной системы пациентов, проходящих химиотерапию. Это пищевая добавка в США и других юрисдикциях.[75]
Исследования
Адоптивная Т-клеточная терапия

Адоптивная Т-клеточная терапия – это форма пассивной иммунизации путём переливания Т-клеток (адоптивный перенос клеток). Они обнаруживаются в крови и тканях и обычно активируются при обнаружении чужеродных патогенов. В частности, они активируются, когда поверхностные рецепторы Т-клеток сталкиваются с клетками, которые отображают части чужеродных белков на своих поверхностных антигенах. Это могут быть либо инфицированные клетки, либо антигенпрезентирующие клетки (APCs). Они встречаются в нормальной и в опухолевой тканях, где они известны как опухолевые инфильтрирующие лимфоциты (TILs). Они активируются присутствием АЦП, таких как дендритные клетки, которые представляют опухолевые антигены. Хотя эти клетки могут атаковать опухоль, окружающая среда внутри опухоли обладает высокой иммуносупрессивной активностью, предотвращая иммунно-опосредованную гибель опухоли.[76]
Было разработано множество способов продуцирования и получения опухолевых таргетных Т-клеток. Т-клетки, специфичные к опухолевому антигену, могут быть удалены из образца опухоли (TILs) или отфильтрованы из крови. Последующую активацию и культивирование проводят ex vivo, а полученные результаты реинфузируют. Активация может происходить с помощью генной терапии или путём воздействия на Т-клетки опухолевых антигенов.
По состоянию на 2014 год проводились многочисленные клинические испытания ACT.[77][78][79][80][81] Важно отметить, что одно исследование, проведённое в 2018 году, показало, что клинические ответы могут быть получены у пациентов с метастатической меланомой, резистентной к многократным предыдущим иммунотерапиям.[77][78][79][80][81]
В 2017 году FDA были одобрены первые 2 адоптивые Т-клеточной терапии: тисагенлеклеусел и аксикабтаген цилолеусел.[82][14]
Другой подход – адоптивный перенос гаплоидентичных γδ T-клеток или естественных киллеров от здорового донора. Основным преимуществом такого подхода является то, что эти клетки не вызывают болезни "трансплантат против хозяина". Недостатком часто является нарушение функции перенесённых клеток.[83]
Анти-CD47 терапия
Многие опухолевые клетки чрезмерно экспрессируют CD47, чтобы избежать иммуносупрессии иммунной системы хозяина. CD47 связывается со своим рецептором сигнально-регуляторного белка Альфа (SIRPα)) и подавляет фагоцитоз опухолевой клетки.[84] Поэтому анти-CD47-терапия направлена на восстановление клиренса опухолевых клеток. Кроме того, всё больше данных подтверждают использование опухолевого антиген-специфического Т-клеточного ответа в ответ на анти-CD47-терапию.[85][86] Ряд терапевтических средств разрабатываются, включая анти-CD47 антитела, инженерные рецепторы-ловушки, анти-SIRPα антитела и биспецифические агенты.[85] По состоянию на 2017 год клинически тестировался широкий спектр солидных и гематологических злокачественных новообразований.[85][87]
Анти-GD2 антитела

Углеводные антигены на поверхности клеток могут быть использованы в качестве мишеней для иммунотерапии. GD2 – это ганглиозид, обнаруженный на поверхности многих типов раковых клеток, включая нейробластома, ретинобластому, меланому, мелкоклеточный рак лёгких, опухоли головного мозга, остеосаркому, рабдомиосаркому, саркому Юинга, липосаркому, фибросаркому, лейомиосаркому и другие саркомы мягких тканей. Обычно он не экспрессируется на поверхности нормальных тканей, что делает его хорошей мишенью для иммунотерапии. По состоянию на 2014 год клинические испытания шли полным ходом.[88]
Иммунные контрольные точки


Иммунные контрольные точки влияют на функцию иммунной системы. Иммунные контрольные точки могут быть стимулирующими или тормозящими. Опухоли могут использовать эти контрольные точки для защиты от атак иммунной системы. В настоящее время одобренные методы лечения контрольных точек блокируют ингибиторные рецепторы контрольных точек. Блокада сигналов отрицательной обратной связи к иммунным клеткам таким образом приводит к усиленному иммунному ответу против опухолей.[52] При лимфоме Ходжкина и естественной киллерной Т-клеточной лимфоме частота ответа высока-50–60%. Однако частота ответов довольно низка при раке молочной железы и предстательной железы.[89]
Одним из исследуемых лиганд-рецепторных взаимодействий является взаимодействие между трансмембранным белком запрограммированной клеточной смерти 1 (PDCD1, PD-1; также известным как CD279) и его лигандом, PD-1 лигандом 1 (PD-L1, CD274). PD-L1 на поверхности клетки связывается с PD1 на поверхности иммунной клетки, что ингибирует активность иммунных клеток. Среди функций PD-L1 ключевая регуляторная роль принадлежит активности Т-клеток. Похоже, что (опосредованная раком) повышенная регуляция PD-L1 на клеточной поверхности может ингибировать Т-клетки, которые в противном случае могли бы атаковать. PD-L1 на раковых клетках также ингибирует FAS - и интерферон-зависимый апоптоз, защищая клетки от цитотоксических молекул, продуцируемых Т-клетками. Антитела, которые связываются либо с PD-1, либо с PD-L1 и, следовательно, блокируют взаимодействие, могут позволить Т-клеткам атаковать опухоль.[90]
Блокада CTLA-4
Первым контрольным антителом, одобренным FDA, был ипилимумаб, одобренный в 2011 году для лечения меланомы.[91] Он блокирует иммунную контрольную молекулу CTLA-4. Клинические испытания также показали некоторые преимущества анти-CTLA-4 терапии при раке лёгких или поджелудочной железы, особенно в сочетании с другими препаратами.[92][93] В текущих исследованиях комбинация блокады CTLA-4 с ингибиторами PD-1 или ингибиторами PD-L1 тестируется на различных типах рака.[94]
Однако пациенты, получавшие блокаду контрольной точки (в частности, блокирующие антитела CTLA-4) или комбинацию блокирующих антител контрольной точки, подвергаются высокому риску возникновения побочных эффектов, связанных с иммунитетом, таких как дерматологические, желудочно-кишечные, эндокринные или печёночные аутоиммунные реакции.[51] Это, скорее всего, связано с широтой индуцированной активации Т-клеток при введении анти-CTLA-4 антител путём инъекции в кровоток.
Используя мышиную модель рака мочевого пузыря, исследователи обнаружили, что местная инъекция низкой дозы анти-CTLA-4 в область опухоли обладает той же способностью ингибировать опухоль, что и при доставке антитела в кровь.[108] В то же время уровни циркулирующих антител были ниже, что позволяет предположить, что местное введение анти-CTLA-4 терапии может привести к меньшему количеству побочных эффектов.[95]
PD-1 inhibitors
Первые результаты клинических испытаний с антителом ниволумаб IgG4 PD1 были опубликованы в 2010 году[52]. Ниволумаб был одобрен в 2014 году для лечения меланомы, рака лёгких, рака почек, рака мочевого пузыря, рака головы и шеи, а также лимфомы Ходжкина[96]. Клиническое исследование 2016 года для немелкоклеточного рака лёгкого не смогло достичь своей первичной конечной точки для лечения в первой линии, но было одобрено FDA в последующих линиях терапии[97].
Пембролизумаб (кейтруда) – ещё один ингибитор PD1, одобренный FDA в 2014 году для лечения меланомы и рака лёгких[96].
Антитело BGB-A317 является ингибитором PD-1 (разработанным для того, чтобы не связывать Fc гамма-рецептор I) и находится на стадии ранних клинических испытаний[98].
Ингибиторы PD-L1
В мае 2016 года для лечения рака мочевого пузыря был одобрен ингибитор PD-L1 атезолизумаб[99]
Анти-PD-L1 антитела, разрабатываемые в настоящее время, включают авелумаб[100] и дурвалумаб,[101] в дополнение к аффимерной биотерапии.[102]
Другие
Другие способы усиления [адоптивной] иммунотерапии включают нацеливание на так называемые внутренние блокады контрольных точек, например CISH. Ряд онкологических больных не реагируют на блокаду иммунных контрольных точек. Скорость ответа может быть улучшена путём сочетания блокады иммунных контрольных точек с дополнительными рационально подобранными противоопухолевыми препаратами (из которых некоторые могут стимулировать инфильтрацию Т-клеток в опухоли). Например, таргетная терапия, такая как лучевая терапия, сосудистые таргетные агенты и иммуногенная химиотерапия[103], может улучшить реакцию блокады иммунных контрольных точек на животных моделях рака.
Онколитический вирус
Онколитический вирус – это вирус, который преимущественно заражает и убивает опухолевые клетки. Когда инфицированные опухолевые клетки разрушаются онколизом, они высвобождают новые инфекционные вирусные частицы или вирионы, чтобы помочь уничтожить оставшуюся опухоль. Считается, что онколитические вирусы не только вызывают прямое разрушение опухолевых клеток, но и стимулируют противоопухолевый иммунный ответ хозяина для длительной иммунотерапии.[104][105][106]
Потенциал вирусов как противоопухолевых агентов был впервые осознан в начале двадцатого века, хотя скоординированные исследовательские усилия начались только в 1960-х годах. Ряд вирусов, включая аденовирус, реовирус, простой герпес, болезнь Ньюкасла и вакцина, в настоящее время прошли клинические испытания в качестве онколитических агентов. T-Vec - это первый одобренный FDA онколитический вирус для лечения меланомы. Ряд других онколитических вирусов находится в стадии II-III развития.
Полисахариды
Некоторые соединения, содержащиеся в грибах, в первую очередь полисахариды, могут регулировать иммунную систему и обладать противораковыми свойствами. Например, бета-глюканы, такие как лентинан, проявили себя в лабораторных исследованиях как стимуляторы макрофагов, естественных киллеров, Т-клеток и цитокинов иммунной системы и были исследованы в клинических испытаниях в качестве иммунологических адъювантов.[107]
Неоантигены
Многие опухоли экспрессируют мутации. Эти мутации потенциально создают новые таргетные антигены (неоантигены) для использования в Т-клеточной иммунотерапии. Наличие CD8+ Т-клеток в раковых поражениях, идентифицированных с помощью данных РНК-секвенирования, выше в опухолях с высокой мутационной нагрузкой. Уровень транскриптов, ассоциированных с цитолитической активностью естественных киллеров и Т-клеток, положительно коррелирует с мутационной нагрузкой во многих опухолях человека. У пациентов с немелкоклеточным раком лёгкого, получавших ламбролизумаб, мутационная нагрузка демонстрирует сильную корреляцию с клиническим ответом. У пациентов с меланомой, получавших ипилимумаб, долгосрочная польза также связана с более высокой мутационной нагрузкой, хотя и менее значимо. Предполагаемые MHC-связывающие неоантигены у пациентов с длительной клинической пользой были обогащены серией тетрапептидных мотивов, которые не были обнаружены в опухолях пациентов с отсутствием или минимальной клинической пользой.[108] Однако человеческие неоантигены, выявленные в других исследованиях, не демонстрируют смещения в сторону тетрапептидных сигнатур.[109]
Примечания
- ↑ The Nobel Prize in Physiology or Medicine 2018 (англ.). NobelPrize.org. Дата обращения: 4 августа 2019. Архивировано 1 октября 2018 года.
- ↑ 2,0 2,1 2,2 2,3 (April 2016) «Spontaneous regression of tumour and the role of microbial infection--possibilities for cancer treatment». Anti-Cancer Drugs 27 (4): 269–77. doi:10.1097/CAD.0000000000000337. PMID 26813865.
- ↑ (March 2012) «Fever in Cancer Treatment: Coley's Therapy and Epidemiologic Observations». Global Advances in Health and Medicine 1 (1): 92–100. doi:10.7453/gahmj.2012.1.1.016. PMID 24278806.
- ↑ (2006) «The toxins of William B. Coley and the treatment of bone and soft-tissue sarcomas». The Iowa Orthopaedic Journal 26: 154–8. PMID 16789469.
- ↑ (July 2001) «Progress in cancer vaccines by enhanced self-presentation». Proceedings of the National Academy of Sciences of the United States of America 98 (16): 8933–35. doi:10.1073/pnas.171326398. PMID 11481463. .
- ↑ 6,0 6,1 (July 2013) «Dendritic-cell-based therapeutic cancer vaccines». Immunity 39 (1): 38–48. doi:10.1016/j.immuni.2013.07.004. PMID 23890062.
- ↑ (July 2016) «The present status and future prospects of peptide-based cancer vaccines». International Immunology 28 (7): 319–28. doi:10.1093/intimm/dxw027. PMID 27235694.
- ↑ Dastmalchi, Farhad. Dendritic Cell Therapy / Farhad Dastmalchi, Aida Karachi, Duane Mitchell … [и др.]. — American Cancer Society, June 2018. — P. 1–27. — ISBN 9780470015902. — doi:10.1002/9780470015902.a0024243.
- ↑ (April 2012) «Sipuleucel-T (Provenge) autologous vaccine approved for treatment of men with asymptomatic or minimally symptomatic castrate-resistant metastatic prostate cancer». Human Vaccines & Immunotherapeutics 8 (4): 534–39. doi:10.4161/hv.19795. PMID 22832254.
- ↑ (May 2013) «Progress in emerging therapies for advanced prostate cancer». Cancer Treatment Reviews 39 (3): 275–89. doi:10.1016/j.ctrv.2012.09.005. PMID 23107383.
- ↑ (June 2012) «Development of sipuleucel-T: autologous cellular immunotherapy for the treatment of metastatic castrate resistant prostate cancer». Vaccine 30 (29): 4394–97. doi:10.1016/j.vaccine.2011.11.058. PMID 22122856.
- ↑ (January 2013) «Building on sipuleucel-T for immunologic treatment of castration-resistant prostate cancer». Cancer Control 20 (1): 7–16. doi:10.1177/107327481302000103. PMID 23302902.
- ↑ Commissioner, Office of the Press Announcements – FDA approval brings first gene therapy to the United States. fda.gov. Дата обращения: 13 декабря 2017. Архивировано 3 сентября 2017 года.
- ↑ 14,0 14,1 FDA approves CAR-T cell therapy to treat adults with certain types of large B-cell lymphoma. fda.gov (18 октября 2017). Дата обращения: 8 ноября 2017. Архивировано 8 ноября 2017 года.
- ↑ 15,0 15,1 (March 2012) «Antibody therapy of cancer». Nature Reviews. Cancer 12 (4): 278–87. doi:10.1038/nrc3236. PMID 22437872.
- ↑ 16,0 16,1 (May–Jun 2010) «The immunogenicity of humanized and fully human antibodies: residual immunogenicity resides in the CDR regions». mAbs 2 (3): 256–65. doi:10.4161/mabs.2.3.11641. PMID 20400861.
- ↑ (August 2015) «Targeted Activation of Toll-Like Receptors: Conjugation of a Toll-Like Receptor 7 Agonist to a Monoclonal Antibody Maintains Antigen Binding and Specificity» (en). Bioconjugate Chemistry 26 (8): 1743–52. doi:10.1021/acs.bioconjchem.5b00302. PMID 26133029. “We demonstrate here for the first time the successful conjugation of a small molecule TLR7 agonist to an antitumor mAb (the anti-hCD20 rituximab) without compromising antigen specificity.”
- ↑ (August 2014) «Type I and type II Fc receptors regulate innate and adaptive immunity». Nature Immunology 15 (8): 707–16. doi:10.1038/ni.2939. PMID 25045879.
- ↑ (June 2012) «Safety, activity, and immune correlates of anti-PD-1 antibody in cancer». The New England Journal of Medicine 366 (26): 2443–54. doi:10.1056/NEJMoa1200690. PMID 22658127.
- ↑ (October 2015) «FcγRs Modulate the Anti-tumor Activity of Antibodies Targeting the PD-1/PD-L1 Axis». Cancer Cell 28 (4): 543. doi:10.1016/j.ccell.2015.09.011. PMID 28854351.
- ↑ (May 2017) «In vivo imaging reveals a tumor-associated macrophage-mediated resistance pathway in anti-PD-1 therapy». Science Translational Medicine 9 (389): eaal3604. doi:10.1126/scitranslmed.aal3604. PMID 28490665.
- ↑ (July 2016) «Therapeutic Activity of Agonistic, Human Anti-CD40 Monoclonal Antibodies Requires Selective FcγR Engagement». Cancer Cell 29 (6): 820–31. doi:10.1016/j.ccell.2016.05.001. PMID 27265505.
- ↑ (May 2010) «Monoclonal antibodies: versatile platforms for cancer immunotherapy». Nature Reviews. Immunology 10 (5): 317–27. doi:10.1038/nri2744. PMID 20414205.
- ↑ (2013) «Natural killer cell mediated antibody-dependent cellular cytotoxicity in tumor immunotherapy with therapeutic antibodies». Frontiers in Immunology 4: 76. doi:10.3389/fimmu.2013.00076. PMID 23543707.
- ↑ (March 2004) «Complement function in mAb-mediated cancer immunotherapy». Trends in Immunology 25 (3): 158–64. doi:10.1016/j.it.2004.01.008. PMID 15036044.
- ↑ (March 2003) «Immunotherapy: past, present and future». Nature Medicine 9 (3): 269–77. doi:10.1038/nm0303-269. PMID 12612576.
- ↑ (February 2008) «FDA drug approval summary: alemtuzumab as single-agent treatment for B-cell chronic lymphocytic leukemia». The Oncologist 13 (2): 167–74. doi:10.1634/theoncologist.2007-0218. PMID 18305062.
- ↑ FDA approves new, targeted treatment for bladder cancer, FDA (18 мая 2016). Архивировано 19 мая 2016 года. Дата обращения 31 декабря 2020.
- ↑ US Food and Drug Administration – Avelumab Prescribing Label. Дата обращения: 30 декабря 2020. Архивировано 24 марта 2017 года.
- ↑ Pazdur, Richard FDA approval for Ipilimumab. Дата обращения: 7 ноября 2013. Архивировано 6 апреля 2015 года.
- ↑ Bristol-Myers Squibb and AbbVie Receive U.S. FDA Breakthrough Therapy Designation for Elotuzumab, an Investigational Humanized Monoclonal Antibody for Multiple Myeloma | BMS Newsroom. Дата обращения: 30 декабря 2020. Архивировано 12 ноября 2019 года.
- ↑ (September 2010) «U.S. Food and Drug Administration approval: ofatumumab for the treatment of patients with chronic lymphocytic leukemia refractory to fludarabine and alemtuzumab». Clinical Cancer Research 16 (17): 4331–38. doi:10.1158/1078-0432.CCR-10-0570. PMID 20601446.
- ↑ (April 2015) «The future of immune checkpoint therapy». Science 348 (6230): 56–61. doi:10.1126/science.aaa8172. PMID 25838373. .
- ↑ Opdivo Drug Approval History. Дата обращения: 30 декабря 2020. Архивировано 29 декабря 2017 года.
- ↑ (20 December 2019) «FDA approves pembrolizumab in combination with chemotherapy for first-line treatment of metastatic squamous NSCLC». FDA.
- ↑ (9 February 2019) «Pembrolizumab (KEYTRUDA) for classical Hodgkin lymphoma». FDA.
- ↑ (20 December 2019) «FDA approves pembrolizumab for Merkel cell carcinoma». FDA.
- ↑ (9 February 2019) «FDA approves pembrolizumab for treatment of relapsed or refractory PMBCL». FDA.
- ↑ National Cancer Institute - Pembrolizumab Use in Cancer (18 сентября 2014). Дата обращения: 30 декабря 2020. Архивировано 23 января 2018 года.
- ↑ (December 1997) «FDA approves new kind of lymphoma treatment. Food and Drug Administration». AIDS Treatment News (284): 2–3. PMID 11364912.
- ↑ Research, Center for Drug Evaluation and Approved Drugs – Durvalumab (Imfinzi). fda.gov. Дата обращения: 6 мая 2017. Архивировано 8 мая 2017 года.
- ↑ (9 February 2019) «FDA approves durvalumab after chemoradiation for unresectable stage III NSCLC». FDA.
- ↑ (1 January 2004) «Chronic lymphocytic leukemia». Hematology. American Society of Hematology. Education Program 2004 (1): 163–83. doi:10.1182/asheducation-2004.1.163. PMID 15561682.
- ↑ (2001) «CD52 antigen--a review». Medical Science Monitor 7 (2): 325–31. PMID 11257744.
- ↑ (July 2012) «How I treat prolymphocytic leukemia». Blood 120 (3): 538–51. doi:10.1182/blood-2012-01-380139. PMID 22649104.
- ↑ (9 February 2019) «FDA approves durvalumab after chemoradiation for unresectable stage III NSCLC». FDA.
- ↑ 47,0 47,1 (June 2011) «Ipilimumab». Nature Reviews. Drug Discovery 10 (6): 411–12. doi:10.1038/nrd3463. PMID 21629286.
- ↑ 48,0 48,1 (November 2011) «Ipilimumab: an anti-CTLA-4 antibody for metastatic melanoma». Clinical Cancer Research 17 (22): 6958–62. doi:10.1158/1078-0432.CCR-11-1595. PMID 21900389.
- ↑ 49,0 49,1 (December 2010) «Ipilimumab: a promising immunotherapy for melanoma». Oncology 24 (14): 1280–88. PMID 21294471.
- ↑ 50,0 50,1 (2001) «CTLA-4-mediated inhibition in regulation of T cell responses: mechanisms and manipulation in tumor immunotherapy». Annual Review of Immunology 19: 565–94. doi:10.1146/annurev.immunol.19.1.565. PMID 11244047.
- ↑ 51,0 51,1 (June 2015) «Immune Checkpoint Blockade in Cancer Therapy». Journal of Clinical Oncology 33 (17): 1974–82. doi:10.1200/JCO.2014.59.4358. PMID 25605845.
- ↑ 52,0 52,1 52,2 (March 2012) «The blockade of immune checkpoints in cancer immunotherapy». Nature Reviews. Cancer 12 (4): 252–64. doi:10.1038/nrc3239. PMID 22437870.
- ↑ (2017) «Current Diagnosis and Management of Immune Related Adverse Events (irAEs) Induced by Immune Checkpoint Inhibitor Therapy». Frontiers in Pharmacology 8: 49. doi:10.3389/fphar.2017.00049. PMID 28228726.
- ↑ (2010) «The role of ofatumumab in the treatment of chronic lymphocytic leukemia resistant to previous therapies». Journal of Blood Medicine 1: 1–8. doi:10.2147/jbm.s7284. PMID 22282677.
- ↑ (Jul–Aug 2009) «Ofatumumab». mAbs 1 (4): 326–31. doi:10.4161/mabs.1.4.8895. PMID 20068404.
- ↑ Pembrolizumab label. FDA (May 2017). Дата обращения: 30 декабря 2020. Архивировано 17 октября 2020 года. linked from Index page at FDA website Архивная копия от 14 июля 2017 на Wayback Machine November 2016
- ↑ Pembrolizumab label at eMC (недоступная ссылка). UK Electronic Medicines Compendium (27 января 2017). Дата обращения: 30 декабря 2020. Архивировано 13 декабря 2017 года.
- ↑ HIGHLIGHTS OF PRESCRIBING INFORMATION - KEYTRUDA (Pembrolizumab). fda.gov (June 2018). Дата обращения: 27 февраля 2019. Архивировано 12 февраля 2020 года.
- ↑ (July 2010) «Rituximab: a review of its use in chronic lymphocytic leukaemia, low-grade or follicular lymphoma and diffuse large B-cell lymphoma». Drugs 70 (11): 1445–76. doi:10.2165/11201110-000000000-00000. PMID 20614951.
- ↑ (2003) «Rituximab: a review of its use in non-Hodgkin's lymphoma and chronic lymphocytic leukaemia». Drugs 63 (8): 803–43. doi:10.2165/00003495-200363080-00005. PMID 12662126.
- ↑ (November 2002) «Mechanism of action of rituximab». Anti-Cancer Drugs 13 Suppl 2: S3–10. doi:10.1097/00001813-200211002-00002. PMID 12710585.
- ↑ Janeway, Charles. Immunobiology / Charles Janeway, Paul Travers, Mark Walport … [и др.]. — Fifth. — New York and London : Garland Science, 2001. — ISBN 978-0-8153-4101-7. Архивная копия от 28 июня 2009 на Wayback Machine[страница не указана 2489 дней]
- ↑ (April 2010) «Rituximab: mechanism of action». Seminars in Hematology 47 (2): 115–23. doi:10.1053/j.seminhematol.2010.01.011. PMID 20350658.
- ↑ 64,0 64,1 (January 2004) «Cytokines in cancer pathogenesis and cancer therapy». Nature Reviews. Cancer 4 (1): 11–22. doi:10.1038/nrc1252. PMID 14708024.
- ↑ (November 2006) «Interferons, immunity and cancer immunoediting». Nature Reviews. Immunology 6 (11): 836–48. doi:10.1038/nri1961. PMID 17063185.
- ↑ (2011) «Interferon lambda: a new sword in cancer immunotherapy». Clinical & Developmental Immunology 2011: 349575. doi:10.1155/2011/349575. PMID 22190970.
- ↑ (December 2016) «Review of the recombinant human interferon gamma as an immunotherapeutic: Impacts of production platforms and glycosylation». Journal of Biotechnology 240: 48–60. doi:10.1016/j.jbiotec.2016.10.022. PMID 27794496.
- ↑ (2012) «The 20th anniversary of interleukin-2 therapy: bimodal role explaining longstanding random induction of complete clinical responses». Cancer Management and Research 4: 215–21. doi:10.2147/cmar.s33979. PMID 22904643.
- ↑ (2017) «Combination immunotherapy: a road map». Journal for Immunotherapy of Cancer 5: 16. doi:10.1186/s40425-017-0218-5. PMID 28239469.
- ↑ (August 2015) «Combination cancer immunotherapy and new immunomodulatory targets». Nature Reviews. Drug Discovery 14 (8): 561–84. doi:10.1038/nrd4591. PMID 26228759.
- ↑ (2015) «Thermal Ablative Therapies and Immune Checkpoint Modulation: Can Locoregional Approaches Effect a Systemic Response?». Gastroenterology Research and Practice 2016: 9251375. doi:10.1155/2016/9251375. PMID 27051417.
- ↑ (January 2018) «Comprehensive analysis of the clinical immuno-oncology landscape». Annals of Oncology 29 (1): 84–91. doi:10.1093/annonc/mdx755. PMID 29228097.
- ↑ (March 2018) «Myeloid-targeted immunotherapies act in synergy to induce inflammation and antitumor immunity». The Journal of Experimental Medicine 215 (3): 877–93. doi:10.1084/jem.20171435. PMID 29436395.
- ↑ (21 May 2018) «TLR7/8-agonist-loaded nanoparticles promote the polarization of tumour-associated macrophages to enhance cancer immunotherapy». Nature Biomedical Engineering 2 (8): 578–588. doi:10.1038/s41551-018-0236-8. PMID 31015631.
- ↑ Coriolus Versicolor (недоступная ссылка). American Cancer Society. Архивировано 15 февраля 2006 года.
- ↑ (March 2012) «Adoptive immunotherapy for cancer: harnessing the T cell response». Nature Reviews. Immunology 12 (4): 269–81. doi:10.1038/nri3191. PMID 22437939.
- ↑ 77,0 77,1 Carroll, John Novartis/Penn's customized T cell wows ASH with stellar leukemia data. Fierce Biotech (December 2013). Дата обращения: 31 декабря 2020. Архивировано 4 марта 2016 года.
- ↑ 78,0 78,1 Carroll, John Servier stages an entry into high-stakes CAR-T showdown with Novartis. FierceBiotech (February 2014). Дата обращения: 31 декабря 2020. Архивировано 3 марта 2016 года.
- ↑ 79,0 79,1 Regalado, Antonio Biotech's Coming Cancer Cure: Supercharge your immune cells to defeat cancer? Juno Therapeutics believes its treatments can do exactly that (недоступная ссылка). MIT Technology Review (June 2015). Архивировано 20 июня 2015 года.
- ↑ 80,0 80,1 CAR T-Cell Therapy: Engineering Patients' Immune Cells to Treat Their Cancers. cancer.gov (6 декабря 2013). Дата обращения: 9 мая 2014. Архивировано 12 мая 2014 года.
- ↑ 81,0 81,1 NIH study demonstrates that a new cancer immunotherapy method could be effective against a wide range of cancers. nih.gov (8 мая 2014). Дата обращения: 9 мая 2014. Архивировано 9 мая 2014 года.
- ↑ FDA approval brings first gene therapy to the United States. fda.gov (30 августа 2017). Дата обращения: 8 ноября 2017. Архивировано 3 сентября 2017 года.
- ↑ (February 2014) «Successful adoptive transfer and in vivo expansion of haploidentical γδ T cells». Journal of Translational Medicine 12: 45. doi:10.1186/1479-5876-12-45. PMID 24528541.
- ↑ (June 2010) «Macrophages as mediators of tumor immunosurveillance». Trends in Immunology 31 (6): 212–19. doi:10.1016/j.it.2010.04.001. PMID 20452821.
- ↑ 85,0 85,1 85,2 (May 2017) «Cancer immunotherapy targeting the CD47/SIRPα axis». European Journal of Cancer 76: 100–09. doi:10.1016/j.ejca.2017.02.013. PMID 28286286.
- ↑ (March 2017) «The CD47-SIRPα signaling axis as an innate immune checkpoint in cancer». Immunological Reviews 276 (1): 145–64. doi:10.1111/imr.12527. PMID 28258703.
- ↑ (March 2018) «SIRPα-CD47 Immune Checkpoint Blockade in Anticancer Therapy». Trends in Immunology 39 (3): 173–84. doi:10.1016/j.it.2017.12.005. PMID 29336991.
- ↑ (January 2014) «Engineering anti-GD2 monoclonal antibodies for cancer immunotherapy». FEBS Letters 588 (2): 288–97. doi:10.1016/j.febslet.2013.11.030. PMID 24295643.
- ↑ Ganesan, Shridar (2020-03-09). «Biomarkers for Response to Immune Checkpoint Blockade 4». Annual Review of Cancer Biology 4 (1): 331–351. doi:10.1146/annurev-cancerbio-030419-033604.
- ↑ (2017) «Mechanisms of action and rationale for the use of checkpoint inhibitors in cancer». ESMO Open 2 (2): e000213. doi:10.1136/esmoopen-2017-000213. PMID 28761757.
- ↑ (May 2011) «Ipilimumab: first global approval». Drugs 71 (8): 1093–104. doi:10.2165/11594010-000000000-00000. PMID 21668044.
- ↑ (June 2012) «Ipilimumab in combination with paclitaxel and carboplatin as first-line treatment in stage IIIB/IV non-small-cell lung cancer: results from a randomized, double-blind, multicenter phase II study». Journal of Clinical Oncology 30 (17): 2046–54. doi:10.1200/JCO.2011.38.4032. PMID 22547592.
- ↑ (September 2013) «Evaluation of ipilimumab in combination with allogeneic pancreatic tumor cells transfected with a GM-CSF gene in previously treated pancreatic cancer». Journal of Immunotherapy 36 (7): 382–89. doi:10.1097/CJI.0b013e31829fb7a2. PMID 23924790.
- ↑ Clinical trial number NCT01928394 for "A Study of Nivolumab by Itself or Nivolumab Combined With Ipilimumab in Patients With Advanced or Metastatic Solid Tumors" at ClinicalTrials.gov
- ↑ (February 2017) «Local checkpoint inhibition of CTLA-4 as a monotherapy or in combination with anti-PD1 prevents the growth of murine bladder cancer». European Journal of Immunology 47 (2): 385–93. doi:10.1002/eji.201646583. PMID 27873300.
- ↑ 96,0 96,1 Pollack, Andrew. F.D.A. Approves an Immunotherapy Drug for Bladder Cancer (18 мая 2016). Архивировано 21 мая 2016 года. Дата обращения 31 декабря 2020.
- ↑ Steele, Anne. Bristol Myers: Opdivo Failed to Meet Endpoint in Key Lung-Cancer Study (5 августа 2016). Архивировано 6 августа 2016 года. Дата обращения 31 декабря 2020.
- ↑ BeiGene, Ltd. BeiGene Presents Initial Clinical Data on PD-1 Antibody BGB-A317 at the 2016 American Society of Clinical Oncology Annual Meeting. Globe Newswire (2016). Дата обращения: 31 декабря 2020. Архивировано 24 августа 2017 года.
- ↑ Roche. FDA grants priority review for Roche's cancer immunotherapy atezolizumab in specific type of lung cancer. Дата обращения: 31 декабря 2020. Архивировано 8 сентября 2017 года.
- ↑ Merck Group. Immuno-oncology Avelumab. Дата обращения: 31 декабря 2020. Архивировано 11 июня 2017 года.
- ↑ Durvalumab continues to progress in treatment of advanced bladder cancer.. Cure today. Дата обращения: 31 декабря 2020. Архивировано 17 августа 2017 года.
- ↑ Affimer biotherapeutics target cancer's off-switch with PD-L1 inhibitor (недоступная ссылка). Avacta Life Sciences. Дата обращения: 16 мая 2016. Архивировано 6 августа 2016 года.
- ↑ (February 2016) «Immunogenic Chemotherapy Sensitizes Tumors to Checkpoint Blockade Therapy». Immunity 44 (2): 343–54. doi:10.1016/j.immuni.2015.11.024. PMID 26872698.
- ↑ (October 2016) «Oncolytic virus therapy: A new era of cancer treatment at dawn». Cancer Science 107 (10): 1373–79. doi:10.1111/cas.13027. PMID 27486853.
- ↑ (2017) «Genetically Engineered Vaccinia Viruses As Agents for Cancer Treatment, Imaging, and Transgene Delivery». Frontiers in Oncology 7: 96. doi:10.3389/fonc.2017.00096. PMID 28589082.
- ↑ (January 2018) «Cancer immunotherapy beyond immune checkpoint inhibitors». Journal of Hematology & Oncology 11 (1): 8. doi:10.1186/s13045-017-0552-6. PMID 29329556.
- ↑ (June 2013) «β-Glucans and their applications in cancer therapy: focus on human studies». Anti-Cancer Agents in Medicinal Chemistry 13 (5): 709–19. doi:10.2174/1871520611313050007. PMID 23140353.
- ↑ (December 2014) «Genetic basis for clinical response to CTLA-4 blockade in melanoma». The New England Journal of Medicine 371 (23): 2189–99. doi:10.1056/NEJMoa1406498. PMID 25409260.
- ↑ (April 2015) «Neoantigens in cancer immunotherapy». Science 348 (6230): 69–74. doi:10.1126/science.aaa4971. PMID 25838375. .