Ангина Людвига
| Ангина Жансуля — Людвига | |
|---|---|
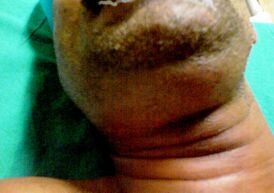 Больной ангиной Жансуля — Людвига: видны отёкшие подчелюстные лимфатические узлы Больной ангиной Жансуля — Людвига: видны отёкшие подчелюстные лимфатические узлы | |
| МКБ-10 | K12.2 |
| МКБ-9 | 528.3 |
| DiseasesDB | 29336 |
| MedlinePlus | 001047 |
| MeSH | D008158 |
Ангина Жансуля — Людвига (лат. angina Ludovici, Angina Gensouli — Ludwigi[источник не указан 5054 дня]) — это двустороннее воспаление мягких тканей дна полости рта с вовлечением в патологический процесс смежных анатомических областей. Инфекция может распространиться через шилоязычную мышцу в глубь глоточно-верхнечелюстного пространства, с возможным поражением и заднеглоточного пространства, а также и верхнего средостения.
Ангина Жансуля — Людвига, или гнилостно-некротическая флегмона дна полости рта, впервые описана в 1830 г. Ж. Жансулем,[1] а в 1836 г. Л. Ф. фон Людвигом[англ.]. Поэтому справедливо её следует называть или ангиной Жансуля,[источник не указан 5054 дня] или ангиной Людвига, как она и называется во многих европейских языках. Название Angina Ludovici было предложено в 1837 году Камерером.[2] Упоминания заболевания встречаются и значительно раньше, под именами cynanche, carbunculus gangraenosus, morbus strangulatoriu, esquinancia gangraenosa, angina maligna, исп. garotillo, фр. l'esquinancie inflammatoire gangreneuse, фр. phlegmon large du cou.[3]
Заболевание встречается сравнительно редко.
По данным Н. Williams (1940), смертность при ангине Жансуля — Людвига в доантибиотический период достигла 55 %. С появлением сульфаниламидных препаратов она снизилась до 10 %. R. Hought и соавторы (1980), обобщив данные английской литературы за 1945—1979 гг., обнаружили сообщения о 75 случаях заболеваний ангиной Жансуля — Людвига; в 7 случаях (9,3 %) были отмечены неблагоприятные исходы.
Этиология
Возбудителем ангины Жансуля — Людвига является анаэробная микрофлора, о наличии которой свидетельствуют неприятный запах и грязно-серый цвет экссудата, а также наличие газа в обильных некротических массах, наполняющих рану. Анаэробная микрофлора обнаруживается в симбиозе с кишечной палочкой, стрептококками и др. микроорганизмами.
Патогенез
Мышцы дна полости рта значительно утолщаются, некротизируются на всём протяжении или в отдельных участках; никакого гноеобразования нет, образуются лишь небольшие очаги размягчения и расплавления мышц. Из этих очагов при разрезе выделяется значительное количество ихорозной жидкости грязно-коричневого цвета с неприятным запахом и пузырьками газа. В остальных участках мышцы выглядят сухими, мало кровоточащими, как бы сваренными. Никаких признаков экссудации или пролиферации не отмечается.
Симптомы
Заболевание характеризуется острым началом и тяжёлой интоксикацией больного, сопровождающейся быстро нарастающим отёком мягких тканей, распространяющимся, в частности, на верхние дыхательные пути и приводящим к затруднению дыхания и асфиксии. Температура тела повышается до 39—40 °С, пульс слабый, резко увеличивается до 130—140 уд./мин, артериальное давление падает до 90/60 мм рт. ст., тоны сердца становятся приглушёнными. Возникающее возбуждение больного, а иногда — эйфория, быстро сменяется апатией. Как следствие интоксикации развиваются бессонница, головные боли, рвота, бред. Резко меняется гемограмма: выявляются лейкопения, лимфопения, сдвиг лейкоцитарной формулы влево, снижается содержание гемоглобина, СОЭ возрастает до 60 мм/ч.
На обзорных рентгенограммах шеи в передней и боковой проекциях определяется скопление газа в мягких тканях.
В течение первых 1—3 суток кожные покровы лица и шеи бледные, с землистым оттенком, в цвете могут оставаться не изменёнными, но затем появляются характерные пятна бронзовой окраски. Инфильтрат мало болезнен, не имеет чётких границ и распространяется на несколько клетчаточных пространств; происходит омертвение поражённых тканей с отсутствием гноя. Контакт с больным нарушен. Движения его языка затруднены, дыхание прерывисто, резко затруднено и глотание.
В последующие сроки наблюдения на коже появляются багровые пятна с синюшным и бронзовым оттенком. При пальпации плотно инфильтрированных и умеренно болезненных тканей определяется крепитация; изредка можно выявить флуктуацию. Общее состояние резко и прогрессивно ухудшается, развивается сепсис. На фоне нарастающей сердечно-сосудистой недостаточности в результате интоксикации и гипоксии может наступить смерть.
При ангине Жансуля — Людвига припухлость, появляющаяся в подчелюстной или подъязычной области, быстро распространяется на соседние клетчаточные пространства. Развитие воспалительного процесса сопровождается лихорадочным состоянием, бессонницей, возбуждением, нередко бредом. Однако эти явления могут отсутствовать, и тогда заболевание вначале протекает довольно благоприятно.
Голова больного при этом заболевании обычно слегка наклонена вперёд, он избегает двигать ею. Лицо бледное, иногда землистого оттенка; нередко имеет желтушную окраску.
Из подчелюстных треугольников и подподбородочной области возникший здесь значительный отёк распространяется на щёчные области и шею. При ощупывании припухшие ткани очень плотны, болезненны. Инфильтрат не имеет отчётливых границ и захватывает всю толщу дна полости рта, в результате чего отёчный и увеличенный в размерах язык оттесняется кверху и назад. Движения языка затруднены, глотание почти невозможно, дыхание стеснено. Рот больного полуоткрыт, из него вытекает слюна. В то же время и открывание рта может быть ограничено.
Слизистая оболочка подъязычной области бывает резко приподнята и выбухает в виде валика выше уровня коронок зубов; она покрыта фибринозным налётом.
Таково течение процесса в первые 3—5 дней. В дальнейшем цвет кожи над припухлостью изменяется, на ней появляются синевато-багровые пятна, иногда пузыри. Некоторые участки слизистой оболочки дна полости рта покрываются сероватым налётом.
Общее состояние больного непрестанно ухудшается, нарастают явления интоксикации. Температура значительно повышена и часто даёт большие колебания в течение суток. Временами появляется профузный пот.
Лечение
Лечение - комплексное. Оперативное вмешательство, учитывая его объёмность, должно осуществляться в условиях полноценного обеспечения анестезиологического пособия. Широко раскрывают поражённые клетчаточные пространства, чем достигаются дренирование и аэрация тканей. Раскрытые клетчаточные пространства обрабатывают антисептическими растворами. При наличии больших участков некроза тканей проводят некроэктомию. При показаниях накладывают трахеостому.
Назначают специфическое лечение. Оно заключается в применении смеси антигангренозных сывороток, а по мере выяснения возбудителя заболевания, вводят только одноимённую сыворотку. Одной лечебной дозой сыворотки считается 10 её профилактических доз, т. е. по 50 000 ME каждой (всего 150 тыс. ME). Во избежание развития анафилаксии сыворотку вводят под наркозом внутривенно, разведя её предварительно изотоническим раствором натрия хлорида. Одновременно переливают 100-150 мл крови. Кроме внутривенного введения, обязательно вводят антигангренозную сыворотку внутримышечно (5-8 доз), создавая тем самым в организме депо антител. При показаниях введение сыворотки может быть повторено. Перед введением сыворотки проводят пробу на индивидуальную переносимость. Из тест-ампулы (сыворотка в разведении 1:100) вводят внутрикожно 0,1 мл жидкости; если образуется папула диаметром 1 см с гиперемией кожных покровов вокруг неё, проба оценивается как положительная. Если проба оказывается отрицательной, вводят 0,1 мл сыворотки подкожно и, при отсутствии каких-либо реактивных проявлений, через 30 мин вводят полную лечебную дозу сыворотки внутримышечно или капельно внутривенно.
Кроме того, назначают антибактериальную, антитоксическую, гипосенсибилизирующую, общеукрепляющую и иммуно-корригирующую терапию. Антибактериальная терапия должна включать полусинтетические пенициллины, тетрациклины. Дезинтоксикация достигается введением большого количества жидкостей (до 4 л/сут): кровезаменителей дезинтоксикационного действия (гемодез, реополиглюкин), белковых кровезаменителей, переливанием крови, назначением обильного питья.
К патогенетической терапии относится гипербарическая оксигенация тканей или, при отсутствии возможности её применения - местная оксигенация, достигаемая периодической инсуффляцией кислорода в рану через катетер. Для очищения раны от остатков некротизированных масс используют протеолитические ферменты. Больному должны быть обеспечены покой, полноценное питание; он должен получать сердечно-сосудистые средства и необходимую симптоматическую терапию.
Таким образом, антибиотикотерапии, применению противогангренозной сыворотки и гипербаротерапии отводится важная роль в комплексе осуществляемого лечения ангины Женсуля Людвига. Однако ни один из видов применяемого в настоящее время консервативного лечения не снизил значения раннего широкого хирургического вмешательства. С целью повышения эффективности антибактериальной терапии в послеоперационном периоде проводят регионарную инфузию антибиотиков, назначают метронидазол (трихопол), проводят гипербарическую оксигенацию и местную оксигенотерапию раны в сочетании с другими лечебными мероприятиями. Показано также проведение местного раневого диализа растворами перекиси водорода, других антисептиков. Для ускорения очищения раны от некротизированных тканей местно применяют протеолитические ферменты.
При наличии признаков газовой гангрены вводят противогангренозную поливалентную сыворотку, содержащую антитоксины (10000 ME) против трёх видов возбудителей газовой гангрены - Cl. perfringens, Cl. oedomatiens, Cl. septicum.
Прогноз достаточно благоприятен при отсутствии осложнений через несколько дней происходит снижение температуры, улучшается общее состояние больного. Последующее заживление ран обычно протекает без осложнений
См. также
Примечания
- ↑ J. Gensoul, Phlegmon septique du plancher de la bouche de Gensoul, Journal Clinique des Hôpitaux de Lyon, 1830
- ↑ R. Colp, The Relation of the Submaxillary Salivary Gland To Infection of the Submaxillary Triangle of the Neck Архивная копия от 4 марта 2016 на Wayback Machine, Annals of Surgery, v. 81(3), 1925, pp. 611—621
- ↑ K. Tschiassny, Ludwig’s angina, Arch Otolaryngol 38(5), 1943, pp. 485—496