Сердечно-лёгочная реанимация
| Сердечно-лёгочная реанимация | |
|---|---|
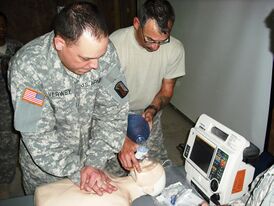 Отработка СЛР на манекене. Отработка СЛР на манекене. | |
| MeSH | D016887 |
| MedlinePlus | 000010 |
Сердечно-лёгочная реанимация (СЛР), сердечно-лёгочно-мозговая реанимация — комплекс неотложных мероприятий, направленных на восстановление жизнедеятельности организма и выведение его из состояния клинической смерти.
Включает компрессию грудной клетки (непрямой массаж сердца) на глубину 5—6 см со скоростью 100—120 нажатий в минуту[1]. Проводящий реанимацию также может осуществлять искусственную вентиляцию лёгких (искусственное дыхание). Текущие рекомендации для взрослых пострадавших делают акцент на компрессиях грудной клетки; для неспециалистов рекомендуется упрощённый метод, включающий только компрессии[2]. В то же время если делать только компрессии детям, это может привести к худшим результатам[3]. Соотношение компрессий и вдохов должно быть 30 к 2 для взрослых. В случае если СЛР проводят 2 и более человека используется алгоритм проведения,состоящий из 5 компрессий и 1 вдоха искусственного дыхания
Сама по себе СЛР, как правило, не приводит к восстановлению работы сердца. Её главная цель — восстановить частичный поток насыщенной кислородом крови к мозгу и сердцу, чтобы отсрочить омертвение тканей. Для восстановления нормального сердечного ритма требуется дефибрилляция.
Начинать СЛР пострадавшего необходимо как можно раньше. Достаточные показания для её начала - отсутствие сознания и дыхания; поиск пульса нецелесообразен, он займёт время, которое при проведении реанимации буквально является жизненным ресурсом. Основателем сердечно-лёгочной реанимации считается австрийский врач Петер Сафар, по имени которого назван тройной приём Сафара.
Показания к проведению СЛР
- Отсутствие сознания
- Аномальное дыхание или его отсутствие
Настоящие показания зафиксированы в Методических рекомендациях по проведению базовой сердечно-лёгочной реанимации Европейского Совета по реанимации 2021 г.
Противопоказания к проведению СЛР
- Наличие явных признаков биологической смерти.
- Несовместимые с жизнью травмы или ранения.
- Прогрессирование достоверно установленных неизлечимых заболеваний.[4]
- Повреждение плевры лёгких, необходимо заклеить полость (пластырь, прижать рукой, пакет, подручное средство)
Порядок действий при реанимации
В разделе не хватает ссылок на источники (см. также рекомендации по поиску). |
Новый комплекс мероприятий по предотвращению смерти взрослых пациентов, рекомендованный AHA включает следующие элементы:
- Скорейшее распознание остановки сердца и вызов бригады скорой медицинской помощи
- Своевременная СЛР с упором на компрессионные сжатия
- Своевременная дефибрилляция
- Эффективная интенсивная терапия
- Комплексная терапия после остановки сердца
Согласно рекомендации АНА по СЛР от 2011 г. изменён порядок проведения сердечно лёгочной реанимации с ABCDE на CABED. Очень важен порядок, этапность и последовательность выполнения мероприятий.
С
Circulation, обеспечение циркуляции крови и гемодинамики.
Обеспечивается массажем сердца. Правильно проводимый непрямой массаж сердца (путём компрессии грудной клетки) обеспечивает мозг минимально необходимым количеством кислорода, пауза для искусственного дыхания ухудшает снабжение мозга кислородом, поэтому надо дышать не менее чем через 30 нажатий на грудину, или не прерываться на проведение вдоха больше 10 сек.
A
Airway, проходимость дыхательных путей.
- выполнить диагностику обструкции дыхательных путей (генерализованный цианоз, снижение или отсутствие дыхательных шумов и движений грудной клетки и живота, парадоксальные движения грудной клетки, участие вспомогательных дыхательных мышц, шумное дыхание, булькающие звуки, храп и др.). Провести тройной приём Сафара: запрокинуть голову, выдвинуть нижнюю челюсть и приоткрыть рот.
- выполнить коррекцию жизнеугрожающих нарушений: приёмы обеспечения проходимости дыхательных путей, аспирация содержимого верхних дыхательных путей, кислородотерапия (целевая SpO2 94-98%, у больных обструктивными заболеваниями лёгких 88-92%).
В
Breathing, дыхание.
По рекомендации Американской Ассоциации сердечных заболеваний (от 2010 года) неподготовленный очевидец производит только непрямой массаж сердца до прибытия медиков.
Дыхание реаниматолог проводит дыхательным мешком. Дыхание «изо рта в рот» опасно инфицированием. Методику см. ниже.
D
Disability, неврологический статус.
- оценить уровень сознания, зрачки, менингеальные симптомы, очаговые симптомы; уровень глюкозы крови; другие метаболические нарушения или воздействия лекарств, способные привести к угнетению уровня сознания;
- выполнить коррекцию жизнеугрожающих нарушений.
Е
Exposure, внешний вид.
- оценить состояние кожных покровов и слизистых, отделяемое по дренажам;
- выполнить коррекцию жизнеугрожающих нарушений.
Комплекс реанимационных мероприятий
Перечислены составные части комплекса реанимационных мероприятий
Прекардиальный удар
В разделе не хватает ссылок на источники (см. также рекомендации по поиску). |
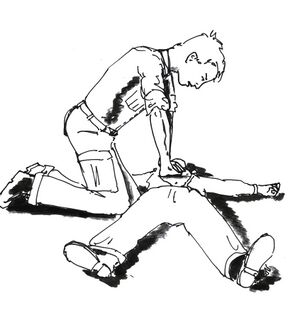
Пострадавшего укладывают на твёрдую поверхность. Указательный палец и средний палец необходимо положить на мечевидный отросток. Затем ребром сжатой в кулак ладони ударить по грудине выше пальцев, при этом локоть наносящей удар руки должен быть направлен вдоль туловища пострадавшего. Если после этого не появился пульс на сонной артерии, то целесообразно переходить к непрямому массажу сердца.
Единственное показание для проведения прекардиального удара — остановка кровообращения, произошедшая в вашем присутствии в случае если прошло менее 10 секунд и, когда нет готового к работе электрического дефибриллятора. Противопоказание — возраст ребёнка менее 8 лет, масса тела менее 15 кг.
В настоящее время техника прекардиального удара считается недостаточно эффективной [5], однако некоторые специалисты настаивают на достаточной клинической эффективности для использования при экстренной реанимации.[6]
Компрессии грудной клетки (непрямой массаж сердца)
В разделе не хватает ссылок на источники (см. также рекомендации по поиску). |
Оказание помощи проводится на ровной, жёсткой поверхности. При компрессиях упор осуществляется на основания ладоней. Руки в локтевых суставах не должны быть согнуты. При компрессии линия плеч реаниматора должна находиться на одной линии с грудиной и параллельно с ней. Расположение рук перпендикулярно грудине. Руки при компрессии могут быть взяты в «замок» или одна на другую «крест-накрест». Во время компрессии при расположении рук «крест-накрест» пальцы должны быть приподняты и не касаться поверхности грудной клетки. Месторасположение рук при компрессиях — на грудине, на 2 поперечных пальца выше окончания мечевидного отростка. Прекращать компрессию можно только на время, необходимое для проведения искусственной вентиляции лёгких, и на определение пульса на сонной артерии. Компрессия должна проводиться на глубину не менее 5 см (для взрослых: рекомендации АНА по СЛР 2011).
Первая компрессия должна быть пробной, для определения эластичности и резистентности грудной клетки. Последующие компрессии производятся с такой же силой. Компрессия должна производиться с частотой не менее 100 в минуту, по возможности ритмично. Компрессии проводятся в переднезаднем направлении по линии, соединяющей грудину с позвоночником.
При компрессии нельзя отрывать руки от грудины. Компрессия выполняется маятникообразно, плавно, используя тяжесть верхней половины своего тела. Давите резко, давите часто (рекомендации АНА по СЛР 2011) Смещение основания ладоней относительно грудины недопустимо. Не допускается нарушение соотношения между компрессиями и принудительными вдохами:
— соотношение дыхание/компрессия должно быть 2:30, вне зависимости от количества человек, проводящих сердечно-лёгочную реанимацию.
Для немедиков — при нахождении точки компрессии возможно расположение рук по центру грудной клетки, между сосками.
Новорождённым детям непрямой массаж сердца проводят одним пальцем. Грудным детям — двумя пальцами, детям постарше — одной ладонью. Глубина нажатия на 1/3 высоты грудной клетки.
Признаки эффективности:
- появление пульса на сонной артерии
- порозовение кожи
- рефлекс зрачков на свет
При восстановлении дыхания и сердечной деятельности пострадавшего, находящегося в бессознательном состоянии, обязательно укладывают на бок, чтобы исключить его удушение собственным запавшим языком или рвотными массами. О западении языка часто свидетельствует дыхание, напоминающее храп, и резко затруднённый вдох.
Искусственная вентиляция лёгких
|

|
| закрытые дыхательные пути |
открытые дыхательные пути |
| Дыхательные пути на продольном срезе головы. Слева до, справа после запрокидывания головы. | |
В разделе не хватает ссылок на источники (см. также рекомендации по поиску). |
Существует два способа: «изо рта в рот» и в крайнем случае «изо рта в нос». При способе «изо рта в рот» необходимо освободить рот и нос пострадавшего от всего содержимого. Затем голову пострадавшего запрокидывают так, чтобы между подбородком и шеей образовался тупой угол. Далее делают глубокий вдох, зажимают нос пострадавшего, своими губами плотно обхватывают губы пострадавшего и производят выдох в рот. После этого необходимо убрать пальцы от носа. Интервал между вдохами должен составлять 4-5 секунд.
Соотношение вдохов с непрямым массажем сердца 2 : 30 (ERC Guidelines 2007—2008). Целесообразно при этом использовать так называемые барьеры для защиты как спасателя, так и спасаемого: от носового платка до специальных плёнок и масок, которые обычно есть в автоаптечке.
Важно не допустить раздувания желудка, которое возможно при чрезмерном запрокидывании шеи. Критерием эффективности ИВЛ является экскурсии грудной клетки (поднятие и опускание грудной клетки).
Прямой массаж сердца
В разделе не хватает ссылок на источники (см. также рекомендации по поиску). |
Обычно выполняется на операционном столе, если в ходе операции обнаружили, что у пациента остановилось сердце.
Суть состоит в следующем: врач быстро вскрывает грудную клетку пострадавшего и начинает ритмично одной или двумя руками сдавливать его сердце, тем самым заставляя кровь проходить по сосудам. Как правило, метод оказывается более эффективным, чем непрямой массаж сердца.
Дефибрилляция
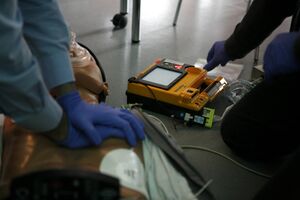
Данный метод широко используется вследствие его высокой эффективности. Основан на применении специального прибора, называемого дефибриллятором, который кратковременно подаёт ток высокого напряжения (порядка 4000-7000 вольт).
Показанием к проведению дефибрилляции является остановка кровообращения по типу фибрилляции желудочков. Также этот метод используется для купирования суправентрикулярных и желудочковых тахиаритмий. При асистолии (то есть при полной остановке сердца) неэффективен.
Принцип работы дефибриллятора заключается в образовании энергии в результате разрядки конденсатора, заряженного предварительно до определённого напряжения. Силу электрических импульсов определяют с помощью единиц энергии, получаемой при разрядке. Данную энергию определяют в джоулях (Дж) — ватт-секундах.
Дефибрилляция вызывает остановку сердца, после чего может восстановиться нормальная деятельность сердца.
Автоматические дефибрилляторы
В разделе не хватает ссылок на источники (см. также рекомендации по поиску). |
В последние 10 лет всё более широкое распространение получает применение автоматических внешних (наружных) дефибрилляторов (AED, АНД). Эти приборы позволяют не только определить необходимость проведения дефибрилляции и мощность разряда, но обычно также снабжены голосовыми инструкциями по проведению всего цикла сердечно-лёгочной реанимации. Эти дефибрилляторы устанавливаются в наиболее людных и посещаемых местах, так как эффективность дефибрилляции резко падает уже через 7 минут после возникновения неэффективности кровообращения (не говоря уже о том, что необратимые изменения головного мозга наступают уже через 4 минуты) Стандартная методика использования АНД такова: При обнаружении человека в бессознательном состоянии и после вызова скорой помощи на кожу груди накладываются одноразовые электроды (можно даже не тратить время на проверку пульса и зрачков). В среднем через четверть минуты прибор (если есть показания к разряду) предлагает нажать на кнопку и произвести дефибрилляцию или (если показаний нет) начать непрямой массаж сердца / искусственное дыхание и включает таймер. Анализ ритма проводится повторно после разряда или по истечении стандартного времени, отпущенного на СЛР. Этот цикл продолжается до приезда бригады медиков. При восстановлении работы сердца дефибриллятор продолжает работать в режиме наблюдения.
Эффективность реанимационных мероприятий
По данным, которые были приведены на международном конгрессе Европейского общества анестезиологов Euroanaesthesia-2013, всего 8% пациентов успешно возвращают к жизни с помощью сердечно-легочной реанимации. В случае проведения её в клинике этот показатель возрастает до 20%, однако 90% попыток реанимирования делаются вне клиники. При этом известны случаи успешной реанимации, которая продолжалась очень долго. Например, один раз реанимация была проведена с хорошим неврологическим исходом в условиях рекордно длительной (96 минут) остановки сердца, причем остановка сердца случилась вне клиники. В другом случае внезапная остановка сердца произошла в операционной, в процессе анестезии, медики проводили реанимацию в течение часа, и она оказалась успешной. Показаниями к тому, чтобы реанимация продолжалась дольше обычного времени являются наличие соответствующей аппаратуры, когда возможен мониторинг деятельности сердца, указание на возобновление циркуляции крови, на перфузию внутренних органов и, наконец, молодой возраст пациента[7].
Решение о начале и прекращении реанимационных мероприятий
Врачи, проводящие сердечно-легочную реанимацию, каждый раз решают сложные с медицинской и этической точки зрения вопросы, связанные с тем, стоит ли начинать реанимацию, когда следует продолжать попытки реанимации и когда их следует прекратить. В разных странах существуют различные правовые нормы по этим вопросам[7]. В России данные вопросы были урегулированы постановлением Правительства Российской Федерации от 20 сентября 2012 года №950 «Об утверждении Правил определения момента смерти человека, в том числе критериев и процедуры установления смерти человека, Правил прекращения реанимационных мероприятий и формы протокола установления смерти человека». Они, в частности, предусматривают, что реанимационные мероприятия подлежат прекращению при их неэффективности в течение 30 минут (для новорожденных — в течение 10 минут)[8][9].
Во многих европейских странах и США рутинной практикой являются так называемые «медицинские завещания», в которых люди заранее указывают, что не хотят, чтобы их реанимировали в случае, если возникнет вопрос об этом. Тем не менее, даже при наличии такого документа врачи иногда оказываются в сложной ситуации, когда непонятно, как интерпретировать волю пациента. Например, пациент, больной СПИДом, попадает в клинику после автомобильной аварии, и медики устанавливают, что пациент оставил указания, что не хочет проведения реанимационных мероприятий. Однако при этом неясно, относится ли это желание к случаю автомобильной аварии или только к той ситуации, когда пациент будет умирать в терминальной стадии СПИДа[7].
Общество и культура
Кашель при сердечном приступе
С 1999 года в сети Интернет распространяется текст, озаглавленный «Как пережить сердечный приступ, если Вы находитесь в одиночестве» (”HOW TO SURVIVE A HEART ATTACK WHEN ALONE“). Основной совет, который даётся в тексте: при признаках сердечного приступа необходимо сильно кашлять, это может спасти жизнь. Организация ”Rochester General Hospital“, процитированная в изначальной версии текста, отрицает свою связь с ним.[10] Американская организация сердца выпустила специальное разъяснение, что кашель не может быть использован для эффективной самопомощи при сердечном приступе и, таким образом, не относится к сердечно-лёгочной реанимации. [11]
Примечания
- ↑ Neumar R. W., Shuster M., Callaway C. W., Gent L. M., Atkins D. L., Bhanji F., Brooks S. C., de Caen A. R., Donnino M. W., Ferrer J. M., Kleinman M. E., Kronick S. L., Lavonas E. J., Link M. S., Mancini M. E., Morrison L. J., O'Connor R. E., Samson R. A., Schexnayder S. M., Singletary E. M., Sinz E. H., Travers A. H., Wyckoff M. H., Hazinski M. F. Part 1: Executive Summary: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care (англ.) // Circulation[англ.] : journal. — Lippincott Williams & Wilkins[англ.], 2015. — November (vol. 132, no. 18 Suppl 2). — P. S315—67. — doi:10.1161/cir.0000000000000252. — PMID 26472989.
- ↑ Leong B. S. Bystander CPR and survival (неопр.) // Singapore Medical Journal. — 2011. — August (т. 52, № 8). — С. 573—575. — PMID 21879214.
- ↑ Atkins D. L., Berger S., Duff J. P., Gonzales J. C., Hunt E. A., Joyner B. L., Meaney P. A., Niles D. E., Samson R. A., Schexnayder S. M. Part 11: Pediatric Basic Life Support and Cardiopulmonary Resuscitation Quality: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care (англ.) // Circulation[англ.] : journal. — Lippincott Williams & Wilkins[англ.], 2015. — November (vol. 132, no. 18 Suppl 2). — P. S519—25. — doi:10.1161/CIR.0000000000000265. — PMID 26472999.
- ↑ Федеральный закон от 21.11.2011 № 323-ФЗ (ред. от 31.07.2020) "Об основах охраны здоровья граждан в Российской Федерации". Статья 66, пункт 7.
- ↑ Письмо Минздрава России от 09.12.2020 № 17-8/3161210-83686 «О показаниях для проведения прекардиального удара»
- ↑ Прекардиальный удар — удар спасения, или кто и почему настаивает на обратном
- ↑ 7,0 7,1 7,2 «Может, пациент сейчас не готов к смерти?»
- ↑ Правила определения момента смерти человека
- ↑ После "лимита на реанимацию" народ задумался об эвтаназии
- ↑ Rochester General Health System - Rochester NY (недоступная ссылка). Дата обращения: 6 апреля 2013. Архивировано 20 ноября 2005 года.
- ↑ Cough CPR. Дата обращения: 7 апреля 2013.
Литература
- Под ред. Б. Р. Гельфанда, А. И. Салтанова. Интенсивная терапия: Национальное руководство. — ГЭОТАР-Медиа, 2009. — Т. 1-й. — 955 с. — 2000 экз. — ISBN 978-5-9704-0937-4.
- Сумин С. А. Неотложные состояния. — Медицинское информационное агентство, 2006. — С. 652-675. — 800 с. — 4000 экз. — ISBN 5-89481-337-8.
- Рожинский М. М, Катовский Г. Б. Оказание доврачебной помощи, Медицина, Москва, 1981.
Ссылки
- Проведение реанимации: основные правила и инструкции
- Европейское руководство по СЛР 2010 года (англ.) Архивная копия от 23 декабря 2010 на Wayback Machine
- Перевод Руководства по реанимации изданное Европейским Реанимационным советом в 2005 г. Архивная копия от 23 сентября 2011 на Wayback Machine
- Как проводится сердечно-лёгочная реанимация?
- Обзор рекомендаций Американской ассоциации сердечных заболеваний (АНА) по СЛР и неотложной помощи при сердечно-сосудистых заболеваниях от 2010 г. (официальный русский перевод)
В статье есть список источников, но не хватает сносок. |